Tre sidor om ST-höjningsinfarkt STEMI följer patienten från 1. akutbehandlingen till 2. HIA och slutligen till 3. eftervård på mottagningen:
Sidoinnehåll
Initial handläggning vid arbetshypotes STEMI:
Enligt ESC guideline ACS 2023 och ESC guideline STEMI 2017 1 2
Övervak
- Patienten ska vara uppkopplad på EKG-övervak redan vid misstanke. (ESC IB) 1
- Transportera aldrig patienten utan defibrillator (t.ex. från akuten till PCI). Ta helst en defibrillator med pacefunktion.
- Se till att patienten har minst en större venflon (minst grön). Använd inte höger hand/distala underarmen (behövs för PCI).
EKG-bedömning vid misstänkt STEMI
- Se EKG-kriterier för STEMI här
- Om EKG inte visar ST-höjning eller är tveksamt, men patienten har fortsatta symptom:
- ta flera EKG med korta mellanrum
- ta posteriora eller högerventrikulära avledningar
- se tips angående infarktmisstanke vid skänkelblock eller pacemaker-EKG
- läs fler tips ang EKG-strategien här (se där även avsnitt “atypisk EKG-presentation”)
- läs om andra orsakar för ST-höjningar i kliniskt tveksamma fall.
- Vid stark klinisk infarktmisstanke har patienter med pågående tydliga symptom en indikation för akut koronarangio även utan diagnostiskt EKG!
- Kom ihåg att inte bara ST-höjningar kan ge indikation för akut PCI!
Indikation för akut koronarangio vid NSTE-ACS:
- Hemodynamisk instabilitet eller Kardiogen chock
- Ihållande/återkommande bröstsmärtor trots läkemedelsbehandling (här menas nitro och ibland betablockerare, inte morfin! Se här)
- Livshotande arytmier på sjukhuset
- Mekaniska infarkt-komplikationer (hjärttamponad, VSD, akut mitralisinsufficiens)
- Akut hjärtsvikt som antas vara orsakad av NSTE-ACS
- Återkommande dynamiska förändringar i ST-segmentet eller T-vågor, särskilt intermittent ST-segmentelevation
Läkemedel vid STEMI
- ASA laddningsdos 320 mg (alla patienter om ej kontraindicerat). 250-500mg i.v. om tabletter inte kan ges. 3
- P2Y12-hämmare ges på PCI-lab när diagnosen bekräftas, vissa sjukhus ger dock förbehandling. Följ din lokala rutin. Val av läkemedel se läkemedel på PCI-lab nedan.
- Heparin 5000 E i.v. direkt, i ambulansen((Emilsson OL, Bergman S, Mohammad MA, Olivecrona GK, Götberg M, Erlinge D, Koul S. Pretreatment with heparin in patients with ST-segment elevation myocardial infarction: a report from the Swedish Coronary Angiography and Angioplasty Registry (SCAAR). EuroIntervention. 2022 Oct 21;18(9):709-718. doi: 10.4244/EIJ-D-22-00432. PMID: 36036797; PMCID: eller på akuten (alla patienter som planeras för akut angiografi/PCI om ej kontraindicerat)3
- undantag: vänta med heparin hos patient med oral antikoagulation (ges på PCI-lab vid beslut för PCI)
- se dosering antitrombotiska läkemedel vid njursvikt här.
- Fondaparinux (Arixtra) till patienter som presenterar sig sent i förloppet och som därför (se nedan) inte ska akut revaskulariseras: till och med hemgång (eller till senare PCI).
- Morfin ges till patienter med svåra smärtor i sypmtomlindrande syfte, se sektion morfin
- Syrgas är indicerat vid pox <90% (och kontraindicerat vid pox >90%) 4 5
- Ge inte betablockerare i akutskedet (undantag kan finnas vid kraftig hypertension)
Bedöm cirkulationen
- Ha koll på hemodynamiken (blodtryck, puls, pox):
- Blodtryck <90 mmHg hos infarktpatienter är ett högrisktecken som kräver åtgärd. Diskutera med en kunnig kollega direkt. Låg tröskel för narkos-larm.
- inferior STEMI + lågt tryck: ge mycket vätska (1000 ml inom första 30 min är ett rimligt mål, på vägen till PCI).
- anterior STEMI + låg tryck: ge vätska men mer försiktigt, så länge patienten inte är i lungödem. Diskutera katekolaminer om patienten inte svarar på vätska.
- Bradykardi: AV-block vanligt vid inferior infarkt. Ge atropin 0,5 mg i.v.. Kan upprepas vb. Sätt på transkutan pace vid allvarlig bradyarytmi.
- Takykardi:
- Sinustakykardi vid infarkt är en fysiologisk respons och ska absolut inte behandlas med betablockerande (eller andra läkemedel)
- VT: Överväg Amiodaron (Cordarone) i.v. vid återkommande nsVT eller VT med bibehållet blodtryck. VT + chock/hemodynamisk påverkan ska akut elkonverteras.
- Akut hjärtsvikt (klinisk bild: lungödem, nedsatt pox, takypné, ortopné):
- Fundera på om patienten kommer kunna ligga plant på undersökningsbordet på PCI-lab. Diskutera med narkos och PCI om inte.
- Blodtryck <90 mmHg hos infarktpatienter är ett högrisktecken som kräver åtgärd. Diskutera med en kunnig kollega direkt. Låg tröskel för narkos-larm.
Differentialdiagnoser STEMI
ST-höjningar, men tveksam klinik: Läs om andra orsakar för ST-höjningar här. Fråga efter andningskorrelation av smärtan vid diff-diagnos perikardit.
Bröstsmärtor/Dyspné, men inga typiska EKG-förändringar: Läs om differentialdiagnoser här
Både lungembolisering och aortadissektion kan ge bild som vid hjärtinfarkt + ST-höjning. Beslutet om patienten ska gå till DT eller koronarangiografi först är då ofta inte lätt och det är då viktig att fatta ett beslut överhuvudtaget (och gå vidare med koronarangiografi om DT är negativ). Ett översiktlig UCG (av en person som är utbildad i det!) kan dock ofta ge en vägledning. Vid tecken på tamponad (som då mest sannolikt tyder på aortadissektion) går alltid DT först.
Revaskularisering för STEMI
Primär PCI (primary PCI: PCI för STEMI direkt, inte efter trombolys) är idag standardbehandlingen för STEMI i Sverige.
PCI ska, om indicerat, utföras så fort som möjligt:
- STEMI-patienter ska gå direkt till PCI, oavsett status (ALDRIG först till IVA). Tappa inte tid på akuten.
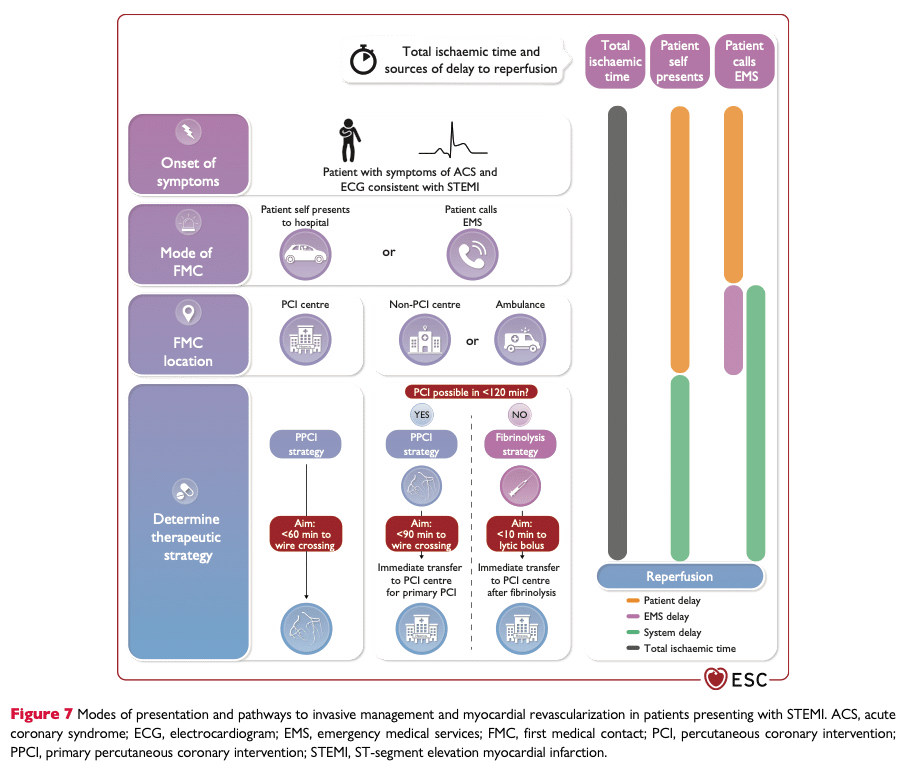
- Om PCI inte kan utföras inom 120 minut: Överväg trombolys.
- Symptomatisk patient med misstänkt STEMI: vänta INTE in troponinsvaret.
Indikation för akut primär PCI vid STEMI:
- Om det har gått < 12 timmar från symptomdebut (ESC IA) 1
- Denna tidsgränsen gäller inte (=indikation för akut PCI >12 timmar från symptomdebut) vid:(ESC IC) 1
- pågående eller återkommande smärtor/symptom
- akut hjärtsvikt, chock, maligna arytmier
- EKG-tecken till pågående ischemi
- Patient som presenteras 12-48h efter symptomdebut och är besvärsfria har en ESC IIaB 1 indikation för akut angiografi 6 7
- Rutinmässig PCI för ett ockluderat kranskärl >48h efter symptomdebut rekommenderas inte hos symtomfria patienter. ESC IIIA 1 8 9
- Denna tidsgränsen gäller inte (=indikation för akut PCI >12 timmar från symptomdebut) vid:(ESC IC) 1
- Om PCI kan utföras inom inom 2 timmar (om längre: överväg trombolys).(ESC IA) 1
- För patienter där ett initialt EKG har visat ST-höjning men patienten sedan blivit besvärsfri och EKG normaliserats rekommenderas angiografi inom 24h.
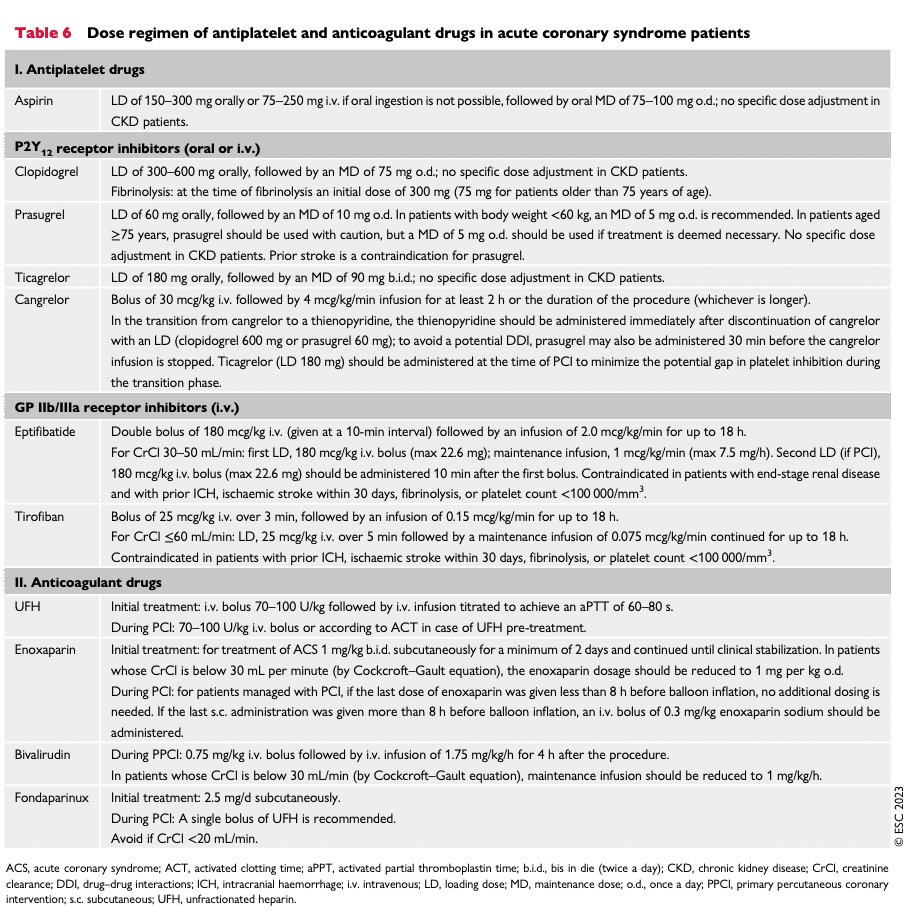
- PCI ska utföras inom 90 minuter hos patienter där första kontakten är utanför ett PCI-center, 60 minuter vid presentation på ett sjukhus som har PCI 24/7 (se bild nedan).
Logistik vid STEMI: 1
Trombolys
Om PCI inte kan utföras inom 2 timmar: Överväg trombolys i patienter utan kontraindikationer, om symptomdebut < 12 timmar (se sidan trombolys). (ESC IA) 1
Logistik vid primär PCI
Majoriteten av ST-höjningsinfarkter i Sverige diagnosticeras utanför sjukhuset (i ambulansen eller på en vårdcentral). Varje sjukhus ska ha ett system där ambulans-EKG tas emot elektronisk och analyseras direkt av en kunnig sjuksköterska eller läkare. Patienter som har en klar ST-höjning på EKG och där arbetshyptosen är STEMI ska då gå direkt till ett PCI-lab (förutsatt att det är bemannat), utan att mellanlanda på akuten eller HIA/IVA (ESC klass I). Att “mellanlanda” på akuten kostar minst 20 minuter i tid, ofta mer. 11 Patienter som presenterar sig direkt på ett sjukhus utan PCI-lab eller en vårdcentral, ska skickas iväg inom max 30 minuter. 2
Om du är kardiologjour på ett mottagande sjukhus med PCI-beredskap och blir uppringd av ett annat sjukhus som vill skicka en STEMI-patient är det av erfarenhet ett mycket viktigt axiom att alltid titta själv (via fax) på EKG i fråga. Gör alltid din egen EKG-bedöming.
PCI-teknik
- PCI-technik:
- Kärlaccess: Radialispunktion är förstahandsval för STEMI-patienter (ESC Klass I). 12
- Läkemedelsstent (DES) är förstahandsval för primär PCI
- Kärl som varit ockluderade >48h: PCI är inte indicerat hos symptomfria patienter >48h efter smärtdebut. Dessa bör handläggas som CTO-patienter.
- Komplett revaskularisering: vid STEMI är första målet för PCI stenosen/ocklusionen som har orsakat infarkten (“culprit lesion”) som per definition ligger i det kärlet som har orsakat infarkten (IRA). I många patienter upptäcks dock även stenoser i andra kärl eller i andra delar av samma kärl. Att åtgärda alla signifikanta stenoser kallas för “komplett revaskularisering”. Det finns idag inget definitivt konsensus om huruvida dessa stenoser ska åtgärdas direkt (samma PCI tillfälle), senare vid samma vårdtillfälle, senare elektivt, eller bara om indikation skulle dyka upp. ESC riktlinjen från 2017 ger en klass IIa indikation “should be considered” för komplett revaskularisering innan hemgång. I oktober 2019 publicerades COMPLETE studien som ger stark evidens för komplett revaskularisering. 13
Läkemedelsbehandling på PCI-lab (STEMI)
- Läkemedelsbehandling på PCI-lab: 14
- Trombocythämmning:
- ASA ladningsdos 320 mg p.o. (om inte fått än).
- Om patienten inte kan svälja tabletter kan man ge i.v. ASA (licenspreparat i Sverige)
- P2Y12-hämmare: Alla patienter ska få dubbeltrombocythämning (ASA+en P2Y12-hämmare). Laddningsdos ges när beslut om PCI är fattat, dvs efter angiografi.
- Ticagrelor (Brilique®) ladningsdos 180 mg p.o. (inte vid oral antikoagulation eller tidigare hemorragisk stroke) eller
- Prasugrel (Efient®) ladningsdos 60 mg p.o. (inte rekommenderat hos patienter > 75år, < 60kg, tidigare stroke/TIA, OAK)
- Clopidogrel (Plavix®) ladningsdos 600 mg (förstahandsval hos patient som står på oral antikoagulation NOAK/WARAN)
- Cangrelor (Kengrexal®): intravenös P2Y12-hämmare, kan ges om patienten inte kan svälja/absorbera tabletter. Största nackdelen är det mycket höga priset. Dosering se tabell nedan.
- GpIIb/IIIa-hämmare: används som bailout vid större trombmassor eller “no-reflow”. Ej rutinbehandling. Dosering se tabell nedan. (ska undvikas om patienten står på OAK)
- Eptifibatid (INTEGRILIN®)
- Abciximab (ReoPro®)
- ASA ladningsdos 320 mg p.o. (om inte fått än).
- Antikoagulation:
- Heparin: antagligen den mest vanliga antikoagulationen på PCI-lab i världen.
- Dosering: bolus 70-100 IU/kg. Kontroll av ACT-värde vid längre procedurer.
- Även patienter som står på OAK (WARAN; NOAK) ska få heparin i.v. vid PCI (ej vid endast angio)
- Bivalirudin (direkt trombin-inhibitor): studier har inte visat en fördel av Bivalirudin jämfört med Heparin. 15 16 17 Bivalirudin är indicerat hos patienter där Heparin är kontraindicerat (heparin-inducerad trombocytopeni eller vid religiösa funderingar. )
- Heparin: antagligen den mest vanliga antikoagulationen på PCI-lab i världen.
- Trombocythämmning:
ESC-Tabell: Dosering trombocythämmare/antikoagulantia
Hantering av STEMI-komplikationer
se “fortsatt vård STEMI/komplikationer“
Morfin vid akut infarkt
Patienter med STEMI och kraftiga smärtor behöver morfin i sypmtomlindrande syfte. Morfin har dock ingen bevisad positiv effekt utöver symptomlindring och man ska beakta två problem associerat med morfinadministatrion:
- Morfin inducerar gastropares och fördröjer 18 samt minskar 19 effekten av orala antitrombocytära läkemedel, en negativ effekt på kliniskt utfall har dock inte visats. 20 21 4
- Hos patienter med NSTE-ACS med pågående smärtor, där själva smärtan är ett högrisk-kriterie för akut PCI, kan morfin maskera smärtan och leda till att patienten (som då inte verkar ha ett högrisk-tecken längre) inte blir angiograferad direkt. Detta gäller alltså inte STEMI-patienter där diagnosen redan är fastställd. Se även avsnitt om morfin på sidan NSTE-ACS akutfas.
Nästa sida: Fortsatt vård STEMI
Litteratur
2023 ESC Guidelines for the management of acute coronary syndromes 1
Last Updated on January 5, 2024 by Christian Dworeck
- Ny sida om isoprenalin - February 16, 2023
- Ny sida: ST-handledning - December 27, 2022
- Nytt EKG-exempel på sidan esofagus-EKG - November 5, 2022
- Byrne RA et al; ESC Scientific Document Group. 2023 ESC Guidelines for the management of acute coronary syndromes. Eur Heart J. 2023 Oct 12;44(38):3720-3826. doi: 10.1093/eurheartj/ehad191. PMID: 37622654.[↩][↩][↩][↩][↩][↩][↩][↩][↩][↩][↩]
- Borja Ibanez, Stefan James, Stefan Agewall,et al: ESC Scientific Document Group, 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation: The Task Force for the management of acute myocardial infarction in patients presenting with ST-segment elevation of the European Society of Cardiology (ESC), European Heart Journal, Volume 39, Issue 2, 07 January 2018, Pages 119–177, https://doi.org/10.1093/eurheartj/ehx393[↩][↩]
- Table 6 in: Byrne RA et al; ESC Scientific Document Group. 2023 ESC Guidelines for the management of acute coronary syndromes. Eur Heart J. 2023 Oct 12;44(38):3720-3826. doi: 10.1093/eurheartj/ehad191. PMID: 37622654.[↩][↩]
- Avsnitt 4.2 in: Byrne RA et al; ESC Scientific Document Group. 2023 ESC Guidelines for the management of acute coronary syndromes. Eur Heart J. 2023 Oct 12;44(38):3720-3826. doi: 10.1093/eurheartj/ehad191. PMID: 37622654.[↩][↩]
- Hofmann R, James SK, Svensson L, et al. DETermination of the role of OXygen in suspected Acute Myocardial Infarction trial. Am Heart J. 2014;167(3):322–328. doi:10.1016/j.ahj.2013.09.022[↩]
- Schömig A, Mehilli J, Antoniucci D, Ndrepepa G, Markwardt C, Di Pede F, Nekolla SG, Schlotterbeck K, Schühlen H, Pache J, Seyfarth M, Martinoff S, Benzer W, Schmitt C, Dirschinger J, Schwaiger M, Kastrati A; Beyond 12 hours Reperfusion AlternatiVe Evaluation (BRAVE-2) Trial Investigators. Mechanical reperfusion in patients with acute myocardial infarction presenting more than 12 hours from symptom onset: a randomized controlled trial. JAMA. 2005 Jun 15;293(23):2865-72. doi: 10.1001/jama.293.23.2865. PMID: 15956631.[↩]
- Ndrepepa G, Kastrati A, Mehilli J, Antoniucci D, Schömig A. Mechanical reperfusion and long-term mortality in patients with acute myocardial infarction presenting 12 to 48 hours from onset of symptoms. JAMA. 2009 Feb 4;301(5):487-8. doi: 10.1001/jama.2009.32. PMID: 19190313.[↩]
- Hochman JS, Lamas GA, Buller CE, Dzavik V, Reynolds HR, Abramsky SJ, Forman S, Ruzyllo W, Maggioni AP, White H, Sadowski Z, Carvalho AC, Rankin JM, Renkin JP, Steg PG, Mascette AM, Sopko G, Pfisterer ME, Leor J, Fridrich V, Mark DB, Knatterud GL; Occluded Artery Trial Investigators. Coronary intervention for persistent occlusion after myocardial infarction. N Engl J Med. 2006 Dec 7;355(23):2395-407. doi: 10.1056/NEJMoa066139. Epub 2006 Nov 14. PMID: 17105759; PMCID: PMC1995554.[↩]
- Menon V, Pearte CA, Buller CE, Steg PG, Forman SA, White HD, Marino PN, Katritsis DG, Caramori P, Lasevitch R, Loboz-Grudzien K, Zurakowski A, Lamas GA, Hochman JS. Lack of benefit from percutaneous intervention of persistently occluded infarct arteries after the acute phase of myocardial infarction is time independent: insights from Occluded Artery Trial. Eur Heart J. 2009 Jan;30(2):183-91. doi: 10.1093/eurheartj/ehn486. Epub 2008 Nov 21. PMID: 19028780; PMCID: PMC2639108.[↩]
- Se table 3 in: Borja Ibanez, Stefan James, Stefan Agewall,et al: ESC Scientific Document Group, 2017 ESC Guidelines for the management of acute myocardial infarction in patients presenting with ST-segment elevation: The Task Force for the management of acute myocardial infarction in patients presenting with ST-segment elevation of the European Society of Cardiology (ESC), European Heart Journal, Volume 39, Issue 2, 07 January 2018, Pages 119–177, https://doi.org/10.1093/eurheartj/ehx393[↩]
- Bagai A, Jollis JG, Dauerman HL, et al. Emergency department bypass for ST-Segment-elevation myocardial infarction patients identified with a prehospital electrocardiogram: a report from the American Heart Association Mission: Lifeline program. Circulation. 2013;128(4):352–359. doi:10.1161/CIRCULATIONAHA.113.002339[↩]
- Valgimigli M, Gagnor A, Calabró P, et al. Radial versus femoral access in patients with acute coronary syndromes undergoing invasive management: a randomised multicentre trial. Lancet. 2015;385(9986):2465–2476. doi:10.1016/S0140-6736(15)60292-6[↩]
- Mehta SR, Wood DA, Storey RF, et al. Complete Revascularization with Multivessel PCI for Myocardial Infarction. N Engl J Med. 2019;381(15):1411–1421. doi:10.1056/NEJMoa1907775[↩]
- Byrne RA et al; ESC Scientific Document Group. 2023 ESC Guidelines for the management of acute coronary syndromes. Eur Heart J. 2023 Oct 12;44(38):3720-3826. doi: 10.1093/eurheartj/ehad191. PMID: 37622654.[↩][↩]
- Valgimigli M, Frigoli E, Leonardi S, et al. Bivalirudin or Unfractionated Heparin in Acute Coronary Syndromes. N Engl J Med. 2015;373(11):997–1009. doi:10.1056/NEJMoa1507854[↩]
- Erlinge D, Omerovic E, Fröbert O, et al. Bivalirudin versus Heparin Monotherapy in Myocardial Infarction. N Engl J Med. 2017;377-12-:1132–1142. doi:10.1056 NEJMoa1706443 [↩]
- .[↩]
- Parodi G, Bellandi B, Xanthopoulou I, et al. Morphine is associated with a delayed activity of oral antiplatelet agents in patients with ST-elevation acute myocardial infarction undergoing primary percutaneous coronary intervention. Circ Cardiovasc Interv. 2014;8(1):e001593 [↩]
- Kubica J, Adamski P, Ostrowska M, et al. Morphine delays and attenuates ticagrelor exposure and action in patients with myocardial infarction: the randomized, double-blind, placebo-controlled IMPRESSION trial. Eur Heart J. 2016;37(3):245–252. doi:10.1093/eurheartj/ehv547[↩]
- Batchelor R, Liu DH, Bloom J, Noaman S, Chan W. Association of periprocedural intravenous morphine use on clinical outcomes in ST-elevation myocardial infarction (STEMI) treated by primary percutaneous coronary intervention: Systematic review and meta-analysis. Catheter Cardiovasc Interv. 2020 Jul;96(1):76-88. doi: 10.1002/ccd.28561. Epub 2019 Oct 26. PMID: 31654491.[↩]
- Bonin M, Mewton N, Roubille F, Morel O, Cayla G, Angoulvant D, Elbaz M, Claeys MJ, Garcia-Dorado D, Giraud C, Rioufol G, Jossan C, Ovize M, Guerin P; CIRCUS Study Investigators. Effect and Safety of Morphine Use in Acute Anterior ST-Segment Elevation Myocardial Infarction. J Am Heart Assoc. 2018 Feb 10;7(4):e006833. doi: 10.1161/JAHA.117.006833. PMID: 29440010; PMCID: PMC5850179.[↩]
- ok[↩]