På kardiologi.se finns det fem sidor om kronisk koronart syndrom:
Överblick
Läkemedelsbehandling vid kroniskt koronart syndrom har två mål:
OMT-Optimal Medical Therapy
På kliniken och inom forskning pratas det ofta om “OMT”, alltså optimal läkemedelsbehandling för patienter med kroniskt koronart syndrom/stabil angina. Det kan vara studier som jämför PCI med “OMT” eller det kan handla om att man tar ett kliniskt beslut att endast gå vidare med CTO-PCI om patienten har fortsatt angina “trots OMT”. Så vad är OMT?
Det finns ingen universell definition för vad “OMT” för angina-patienter är. ESC föreslår att OMT är den läkemedelsbehandling som på bästa sätt kontrollerar symptom (minskning av ischemi) och förhindrar events (minska progress av ateroskleros, förebygga trombos) associerade med CCS, med samtidig maximal patientcompliance och minsta möjliga biverkningar. 1 OMT är alltså den behandling som passar just den patienten bäst och är anpassat till hans eller hennes önskemål (inte minst när det gäller eventuella biverkningar) och andra sjukdomar.
Antianginös medicinering
Enligt ESC 2019 1
Sammanfattning
Förstahandsval är betablockerare eller kalciumantagonist, eller en kombination av båda (då till exempel Metoprolol + Amlodipin).2 Långverkande nitro är andrahandsval, se nedan, efter att kombinationen betablockerare + Amlodipin har prövats, utan tillräckligt effekt.
Standardbehandlingen för angina är alltså att börja med en betablockerare tills hjärtfrekvensen i vila är 55-60 slag/min, vid otillräcklig effekt lägga till Amlodipin, och om detta inte räcker lägga till långverkande nitro. Om standardbehandlingen inte kan ges (hjärtsvikt, bradykardi, takykardi, biverkningar): följ diagrammen nedan. Alla patienter ska även utrustas med kortverkande nitro. 1
Nitropreparat
Kortverkande nitro (Glyceryltrinitrat):
Ska tas när direkt effekt behövs, det vill säga vid angina till exempel vid belastning eller innan en aktivitet som patienten misstänker kommer framkalla angina om inte kortverkande nitro tas (anfallsbehandling och profylax).
Patienten ska ta kortverkande nitro i en sittande position (i stående position finns synkope-risk, plant liggandes ökar venöst återflöde/preload vilket kan öka anginan).
- Nitro-spray (Nitrolingual®): 0,4 mg/dos. Ska sprayas på slemhinnan under tungan, 1-2 doser på en gång, samtidigt ska patienten hålla andan. Kan vid utebliven effekt upprepas till en maxdos på 1,2 mg (3 doser) inom 15 minuter.
- Sublingual tablett: till exempel Suscard® (2,5 mg eller 5 mg tablett). Tabletten skall placeras högt upp mellan överläppen och tandköttet (“buckalt”).
Långverkande nitro (Isosorbidmononitrat):
Kan användas som långtidsbehandling för angina (som då tas förebyggande dagligen, inte vid behov – som kortverkande nitro) men är andrahandsval och sätts in endast om behandling med betablockerare och/eller kalciumantagonist inte är mögligt (kontraindikationer, biverkningar) eller inte ger tillräcklig effekt. Vanligaste biverkningarna är hypotoni, huvudvärk och flushing. Dosen behöver upptitreras för att se vilken dos som tolereras. Vid användning av högre doser ska långverkande nitro inte sättas ut abrupt utan nedtitreras för att undvika rebound-effekt med ökad angina 3. Samtidig behandling med en betablockerare kan minska reflex-takykardi som kan förekomma vid användning av nitropreparat. Långtidsanvänding av nitrater inducerar tolerans och dessa skall därför helst tas endast som en dos på morgonen (läs mer på sidan läkemedel/nitro).
Isosorbidmononitrat (e.g. Imdur®): 30, 60, 120 mg tablett, 1×1 dagligen.
Läs mer om nitrater (kontraindikationer, biverkningar, dosering) på sidan läkemedel/nitro
Betablockerare
Behandlingen med betablockerare vid CCS styrs efter hjärtfrekvensen: Behandlingsmål är en vilofrekvens 55-60 slag/min. 4 Betablockerare ska inte sättas ut abrupt utan nedtitreras för att undvika rebound-effekt. Viktigaste biverkningar är trötthet, depression, bradykardi, bronkospasm, perifer vasokonstriktion, ortostatisk hypotoni, impotens och maskering av hypoglykemi-symptom Vid kombination med kalciumantagonister (för anginabehandling) ska DHP-CCB (Amlodipin, Felodipin, se nedan) väljas (kombination med non-DHP-CCB Verapamil/Diltiazem medför en ökad risk för bradykardi/AV-block).
Det finns aktuellt ingen evidens för att betablockerare har en prognostisk effekt hos CCS-patienter med normal vänsterkammarfunktion som inte har haft en hjärtinfarkt (och som inte är CABG-opererade 5 ). För dessa patienter är betablockerare en symptomatisk behandling som därför ges efter effekt och inte behöver (som hos hjärtsviktspatienter) upptitreras till en predefinierad måldos. 1
För anginabehandling kan alla kardioselektiva betablockerare användas: Metoprolol (i långverkande form, Seloken Zoc® 25-200 mg 1×1), Bisoprolol (2,5-10 mg 1×1), eller Atenolol (25-100 mg 1×1).
Se även sidan läkemedel/betablockerare
Kalciumantagonister (CCB)
CCB är effektiva för anginabehandling. Det finns utöver det ingen evidens för prognostisk effekt på mortalitet eller morbiditet.
Det finns 2 typer av CCB:
- Dihydropyridin-CCB (DHP-CCB): Vasodilaterande effekt (blockerar kalcium-kanaler i glatt muskulatur runt kärlet) och även negativ inotrop effekt på myokardiet. Kortverkande DHP-CCB (den första var Nifedipin) har tidigare haft bred användning vid akut hypertonibehandling men används inte längre som rutinläkemedel. Andra generationens långverkande preparat (den första var Amlodipin) har mindre biverkningar och används för behandling av hypertoni och angina. Vid problem med DHP-CCB-utlöst takykardi kan behandlingen kombineras med betablockerare. Viktigaste biverkning är underbensödem.
- Non-DHP-CCB: Minskar hjärtfrekvensen (direkt effekt på sinusknutan och AV-noden, därför användning vid supraventrikulära takykardier) och har perifer och koronar vasodilaterande effekt. Verapamil har samma effekt som Metoprolol vid anginabehandling.6 Används endast i undantagsfall i kombination med betablockerare för anginabehandling (risk för allvarlig bradykardi/AV-block). Diltiazem har enligt ESC 7 mindre biverkningar än Verapamil, men outcome-studier som jämför Verapamil och Diltiazem saknas. Viktigaste biverkning är bradykardi och risk för förvärrad hjärtsvikt.
- Verapamil (e.g. Isoptin retard®,120/180/240 mg tabletter): 120-240 mg 1×2.
- Diltiazem (Cardizem retard®, 90/120/180 mg tabletter): startdos 90 mg 1×2, maxdos efter upptitrering 180 mg 1×2
Se även sidan läkemedel/calciumantagonister
Andra mediciner
- Ivabradin (e.g. Procoralan, 5/7,5 mg): 5 eller 7,5 mg 1×2 (i tillägg till betablockerare vid fortsatt takykardi trots fulldos betablockerare, se schema nedan) (ESC IIa)
- Ivabradin (en selektiv If inhibitor 8 som hämmar sinusknutans pacemakeraktivitet utan att ha negativ inotropa eller blodtryckssänkande effekter) har i studier varit non-inferior till Atenolol eller till Amlodipin för anginabehandling hos CCS-patienter. 9 10. Ivabradin ska INTE kombineras med non-DHP-CCB (Verapamin, Diltiazem). Subventioneras i Sverige endast för hjärtsviktspatienter.
- För mer information se sida läkemedel/Ivabradin
- Ej tillgängliga i Sverige: Nicorandil, Ranolazin och Trimetazidin står på ESC-flowchart men används inte i Sverige.
ESC: steg-terapi anginamedicinering
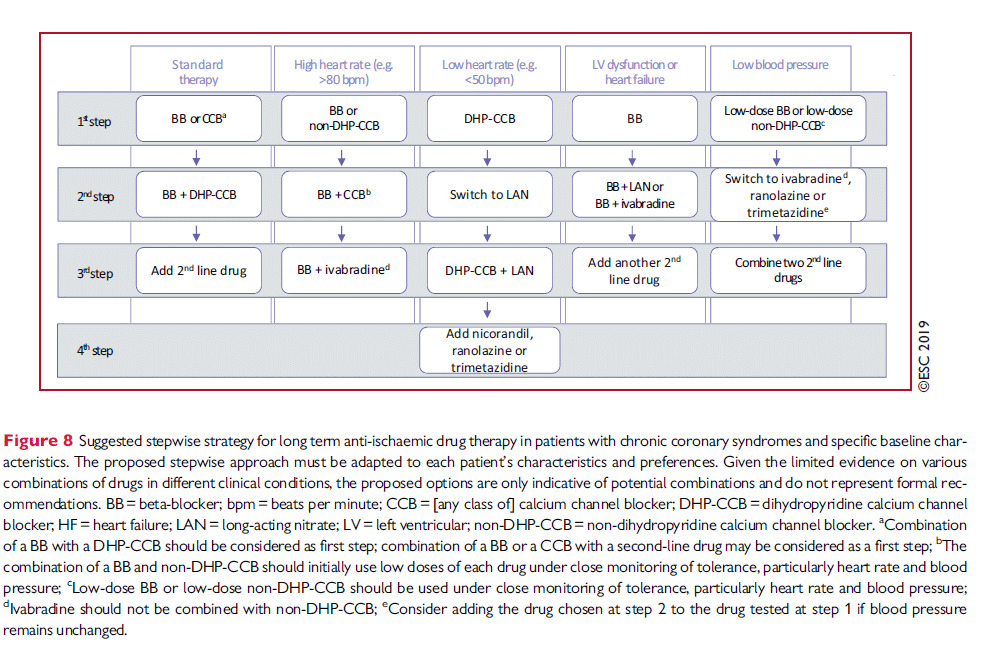
Antianginös medicinering vid hjärtsvikt
För antianginös medicinering vid HFrEF se sidan kronisk hjärtsvikt/komorbiditet/kranskärslsjukdom
Eventprevention
Enligt ESC 20191
Sammanfattning
Hos alla patienter med CCS ska du fundera över rätt antitrombotisk behandling. Alla patienter ska ha lipidbehandling, i första hand används statiner. ACE-hämmare och betablockerare är indicerat för CCS-patienter med hjärtsvikt och ACE-hämmare även för patienter med diabetes eller arteriell hypertension.
Antitrombotisk behandling
Trombocytantagonister ska förebygga trombbildning i kranskärlet och därmed förhindra hjärtinfarkter (akuta koronara syndrom). Standardbehandling för alla patienter med CCS (åtminstone alla som tidigare haft en infarkt eller revaskulariserats) är livslång behandling med ASA i monoterapi.
Efter PCI eller vid akuta koronara syndrom behandlas patienter under en period med DAPT för att därefter återgå till monoterapi med ASA. Hos vissa högriskpatienter kan behandling med DAPT (alternativt ASA+NOAK Rivaroxaban) övervägas under en begränsad tid.
Patienter med CCS som har en indikation för oral antikoagulation på grund av förmaksflimmer behandlas vanligtvis endast med oral antikoagulation utan trombocythämmare. Vid PCI eller akut koronart syndrom läggs dock trombocytantagonister till under en viss tid (se trippelbehandling).
ASA (Trombyl)
ASA 75 mg (Trombyl®) ges till alla patienter med CCS/stabil angina som tidigare har haft en hjärtinfarkt eller revaskulariserats (ESC klass I indikation, se metaanalys). 11 Att ge ASA till alla patienter med misstänkt eller bekräftad koronarsjukdom (utan tidigare infarkt eller revaskularisering) är standardbehadnling på många sjukhus i Sverige men har endast en ESC Klass IIb indikation.
Hos patienter som även har en indikation för trombocythämning efter stroke eller på grund av perifer kärlsjukdom, kan Clopidogrel vara fördelaktig jämfört med ASA (ESC klass IIb indikation att välja Clopidogrel framför ASA). 12 Vid ASA-allergi kan Clopidogrel 75 mg 1×1 användas istället för ASA (läs om ASA-allergi här).
Se även sida läkemedel/ASA
P2Y12-hämmare
P2Y12-hämmare (Clopidogrel, Ticagrelor, Prasugrel) är inte standardbehandling för CCS men används vid flera indikationer:
- Monoterapi: Clopidogrel monoterapi används istället för ASA:
- vid ASA-allergi
- för patienter med samtidig indikation för trombocythämning efter stroke eller på grund av perifer artärsjukdom (se avsnitt ASA ovan)
- Som del av DAPT (kombinationsbehandling med ASA):
- efter PCI för CCS/stabil angina (läs om DAPT efter PCI för stabil angina här)
- efter akuta koronara syndrom. Notera att en patient med CCS/stabil angina som drabbas av ett akut koronart syndrom (AKS) definieras som AKS- (inte CCS-)patient under ett år och behandlas under det året efter AKS-riktlinjen (STEMI eller NSTE-AKS). Efter ett år gäller återigen CCS-riktlinjen. Den vanliga AKS-patienten behandlas alltså i 1 år med dubbel trombocythämning (DAPT). Efter det året avslutas vanligtvis DAPT behandlingen. Hos vissa patienter bör dock fortsatt DAPT-behandling efter 12 månader övervägas:
Se även sidan sekundärprevention efter ACS, läkemedel/P2Y12-hämmare och läkemedel/DAPT
Fortsatt DAPT behandling (ASA + P2Y12-hämmare) längre än 12 månader efter myokardinfarkt bör övervägas (ESC klass IIa indikation, “should be considered”) hos CCS-patienter med hög risk för ischemiska events, utan hög blödningsrisk:
- definition hög ischemisk risk: diffus flerkärls kranskärlsjukdom plus minst en av: behandlad diabetes, recidiv-infarkt, perifer kärlsjukdom, GFR 15-59 ml
- definition hög blödningsrisk: tidigare stroke, intrakraniell sjukdom, nyligen haft gastrointestinal (GI) blödning, anemi med möjlig GI-orsak, GI-patologi med ökad blödningsrisk, leversvikt, koagulopati, extremt hög ålder, hög fraility, GFR <15 ml/min
- Se tabellen nedan för val av läkemedel (Clopidogrel och Prasugrel testat för 30 istället för 12 månader efter infarkten, för detaljer se kommentar nedan)
- definition måttligt ökat risk: minst en av kriterierna: diffus flerkärls kranskärlsjukdom, behandlad diabetes, recidiv-infarkt, perifer kärlsjukdom, hjärtsvikt, GFR 15-59 ml
- samma definition hög blödningsrisk: tidigare stroke, intrakraniell sjukdom, nyligen haft gastrointestinal (GI) blödning, anemi med möjlig GI-orsak, GI-patologi med ökad blödningsrisk, leversvikt, koagulopati, extremt hög ålder, hög fraility, GFR <15 ml/min
- Se ESC-table 9 nedan för val av läkemedel
Val av läkemedel för fortsatt DAPT, >1 år efter myokardinfarkt (för patienter med hög (ESC IIa) eller måttligt förhöjd (ESC IIb) risk och utan förhöjd blödningsrisk, definition av risk se ovan):
| Läkemedel | Dosering | Indikation | Behandlings -längd | Relativ kontraindikation | Referens |
| Clopidogrel | 75 mg 1×1 | Efter Myokardinfarkt hos patient som tolererade DAPT under 1 år | Högst 30 månader efter infarkt (ytterligare 18 månader efter 12 månaders DAPT) | DAPT studien DAPT-studien, AMI | |
| Prasugrel | 10 mg 1×1 (5 mg 1×1 om vikt <60 kg eller ålder >75 år) | Efter Myokardinfarkt hos PCI-behandlad patient som tolererade DAPT under 1 år | Högst 30 månader efter infarkt (ytterligare 18 månader efter 12 månaders DAPT för AKS) | Ålder >75 | DAPT studien DAPT-studien, AMI TL-PAS |
| Ticagrelor (Brilique®) | 60 mg 1×2 | Efter Myokardinfarkt hos patient som tolererade DAPT under 1 år | Högst 3 år efter avslutad 12 månaders DAPT behandling för AKS | PEGASUS-TIMI 54 2015 PEGASUS, Diabetes 2016 PEGASUS, MV 2018 | |
| Rivaroxaban (Xarelto®) | 2,5 mg 1×2 | Efter Myokardinfarkt >1 år eller flerkärlssjuka | Medelbehandlingstid i studien 23 månader | KreaClearance 15-29 ml/min | COMPASS 2017 |
Kommentar till tabellen:
Förlängd behandling med Clopidogrel eller Prasugrel (12 vs 30 månader) är testat på CCS- och AKS-patienter efter PCI i DAPT studien.13 Kortfattat så minskar förlängd DAPT risken för infarkt eller stenttrombos men ökar blödningsrisken. Fördelen var större för patienter som hade haft en hjärtinfarkt 14, varför ESC rekommenderar förlängd DAPT för endast denna gruppen. Förlängd behandling med Prasugrel är även testat i en DAPT-substudie TL-PAS med liknande outcome. 15
Förlängd behandling med Ticagrelor är testat i PEGASUS-TIMI 54 studien på patienter 1-3 år efter myokardinfarkt. DAPT i upp till 3 år efter avslutad 12-månaders DAPT för infarkt minskar i denna patientgruppen ischemiska events (inte mortalitet) men ökar non-fatal blödning, fördelen är störst hos patienter med diabetes eller perifer kärlsjukdom eller flerkärlssjukdom, därför ESC klass IIa rekommendation i endast denna gruppen, se ovan. Dosen 60 mg 1×2 är säkrare än 90 mg 1×2. Patienterna behandlades i studien i genomsnitt under 2 år och under högst 3 år. Ticagrelorbehandlingen kan antigen direkt fortsätta (minskad till 60 mg 1×2) efter 12 månaders behandling efter infarkt, eller nyinsättas efter redan avslutad DAPT högst 2 år efter infarkt.
Ett alternativ till förlängd DAPT är även kombination ASA+Rivaroxaban:
NOAK vid sinustrytm
Rivaroxaban (Xarelto®), en faktor Xa-antagonist och oral antikoagulantia, har testats i COMPASS studien med och utan ASA på patienter med CCS. Studien visar (motsvarar resultaten av studier med förlängd DAPT nämnda ovan) minskade ischemiska ändpunkter men ökad risk för stor blödning och ingen fördel i mortalitet, för kombinationen ASA + Rivaroxaban 2,5 mg 1×2. Samma indikationer och kontraindikation gäller som vid förlängd DAPT, med skillnaden att det även kan ges till patienter som inte har haft en hjärtinfarkt.
| Läkemedel | Dosering | Indikation | Behandlings -längd | Relativ kontraindikation | Referens |
| Rivaroxaban (Xarelto®) | 2,5 mg 1×2 | Efter Myokardinfarkt >1 år eller flerkärlssjuka | Medelbehandlingstid i studien 23 månader | CreaClearance 15-29ml/min | COMPASS 2017 |
Fortsatt dubbel antitrombotisk behandling som (med “dubbel antitrombotisk” menas ASA +NOAK, förväxla inte med “dubbel antiplatelet therapy DAPT” som betyder att två trombocythämmare kombineras)
- fortsatt behandling efter 12 månaders DAPT efter myokardinfarkt
- behandling av CCS patienter med flerkärlssjukdom, oberoende av tidigare infarkt
bör övervägas (ESC klass IIa indikation) hos CCS-patienter med hög risk för ischemiska events, utan hög blödningsrisk:
- definition hög ischemisk risk: diffus flerkärls kranskärlsjukdom plus minst en av: behandlad diabetes, recidiv-infarkt, perifer kärlsjukdom, GFR 15-59 ml
- definition hög blödningsrisk: tidigare stroke, intrakraniell sjukdom, nyligen haft gastrointestinal (GI) blödning, anemi med möjlig GI-orsak, GI-patologi med ökad blödningsrisk, leversvikt, koagulopati, extremt hög ålder, hög fraility, GFR <15 ml/min
OAK vid förmaksflimmer
Patienter som har en indikation för långtidsbehandling med oral antikoagulation (Waran, NOAK) på grund av förmaksflimmer behandlas vanligtvis endast med oral antikoagulation och inte samtidigt med en trombocytantagnoist (ASA, P2Y12) om inte särskild indikation föreligger.
Det kan övervägas (ESC klass IIb indikation) 1 16 att lägga till ASA 75 mg 1×1 eller Clopidogrel 75 mg 1×1 till OAK för förmaksflimmer-patienter med tidigare myokardinfarkt och:
- hög risk för ischemiska events (hög risk: diffus flerkärlssjukdom plus minst en av: behandlad diabetes, recidiv-infarkt, perifer kärlsjukdom, GFR 15-59 ml)
- utan hög blödningsrisk (tidigare stroke, intrakraniell sjukdom, nyligen haft gastrointestinal (GI) blödning, anemi med möjlig GI-orsak, GI-patologi med ökad blödningsrisk, leversvikt, koagulopati, extremt hög ålder, hög fraility, GFR <15 ml/min)
Efter PCI eller vid AKS behöver dock trombocytantagonister som rutin läggas till under en begränsad tid, läs om trippelterapi här. Mer information om hantering av oral antikoagulation vid PCI eller AKS hittar du i ett 2018 ESC konsensusdokument. 17
Statiner & Co
Alla patienter med etablerad kranskärlssjukdom, AKS eller CCS, bedöms vara högriskpatienter för framtida kardiella events och har därför en indikation för statinbehandling, oberoende av LDL-värdet (ESC klass I rekommendation).1 Behandlingen ska följa ESC 2019 lipid-guidelines 18
Behandlingsmål: LDL < 1,4 mmol/l och minskning med minst 50% av obehandlat utgångsvärde. 18
Behandlingsmål <1,0 mml/l kan övervägas hos patienter som har haft ett kardiovaskulärt recidiv-event (behöver inte vara samma typ av event, först stroke sedan myokardinfarkt klassas som recidiv) inom 2 år trots maximal tolererad statinbehnadling. I så fall ska Ezetimib 10 mg 1×1 (e.g. Ezetrol®) läggas till (ESC klass I indikation).
Patienter med mycket hög risk (patienter med diagnosticerad kranskärlsdjukdom ingår)18 som inte når LDL-målet med statin + Ezetimib ska enligt ESC behandlas med PCSK9-hämmare. På grund av den höga kostnaden är denna behandling i nuläget reserverat till särskilda riskgrupper, se dina loka pm.
Livsstilsrekommendationer (se förra sidan) är en viktig del av lipidbehandlingen.
ACE-hämmare /ARB
Behandling med ACE-hämmare (alternativt angiotensin receptor-blockerare) är indicerat hos CCS-patienter som även har LVEF <40 %, eller diabetes, eller arteriell hypertension (ESC klass I indikation). För CCS-patienter utan en av dessa kriterier finns det en ESC klass IIa indikation för ACE-hämmare/ARB.
Forsätt läsa på nästa sida om revaskularisering.
Litteratur
Last Updated on January 5, 2024 by Christian Dworeck
- Ny sida om isoprenalin - February 16, 2023
- Ny sida: ST-handledning - December 27, 2022
- Nytt EKG-exempel på sidan esofagus-EKG - November 5, 2022
- Knuuti J, Wijns W, Saraste A, et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J. 2020;41(3):407–477. doi:10.1093/eurheartj/ehz425[↩][↩][↩][↩][↩][↩][↩][↩]
- Heidenreich PA, McDonald KM, Hastie T, et al. Meta-analysis of trials comparing beta-blockers, calcium antagonists, and nitrates for stable angina. JAMA. 1999;281(20):1927–1936. doi:10.1001/jama.281.20.1927[↩]
- Ferratini M. Risk of rebound phenomenon during nitrate withdrawal. Int J Cardiol. 1994;45(2):89–96. doi:10.1016/0167-5273(94)90262-3[↩]
- Diaz A, Bourassa MG, Guertin MC, Tardif JC. Long-term prognostic value of resting heart rate in patients with suspected or proven coronary artery disease. Eur Heart J. 2005;26(10):967–974. doi:10.1093/eurheartj/ehi190[↩]
- Zhang H, Yuan X, Zhang H, et al. Efficacy of Long-Term β-Blocker Therapy for Secondary Prevention of Long-Term Outcomes After Coronary Artery Bypass Grafting Surgery. Circulation. 2015;131(25):2194–2201. doi:10.1161/CIRCULATIONAHA.114.014209[↩]
- Rehnqvist N, Hjemdahl P, Billing E, et al. Effects of metoprolol vs verapamil in patients with stable angina pectoris. The Angina Prognosis Study in Stockholm (APSIS) [published correction appears in Eur Heart J 1996 Mar;17(3):483]. Eur Heart J. 1996;17(1):76–81. doi:10.1093/oxfordjournals.eurheartj.a014695[↩]
- Knuuti J, Wijns W, Saraste A, et al. 2019 ESC Guidelines for the diagnosis and management of chronic coronary syndromes. Eur Heart J. 2020;41(3):407–477. doi:10.1093/eurheartj/ehz425[↩]
- DiFrancesco D. Characterization of single pacemaker channels in cardiac sino-atrial node cells. Nature. 1986;324(6096):470–473. doi:10.1038/324470a0[↩]
- Tardif JC, Ford I, Tendera M, Bourassa MG, Fox K; INITIATIVE Investigators. Efficacy of ivabradine, a new selective I(f) inhibitor, compared with atenolol in patients with chronic stable angina. Eur Heart J. 2005;26(23):2529–2536. doi:10.1093/eurheartj/ehi586[↩]
- Ruzyllo W, Tendera M, Ford I, Fox KM. Antianginal efficacy and safety of ivabradine compared with amlodipine in patients with stable effort angina pectoris: a 3-month randomised, double-blind, multicentre, noninferiority trial. Drugs. 2007;67(3):393–405. doi:10.2165/00003495-200767030-00005[↩]
- Antithrombotic Trialists’ (ATT) Collaboration, Baigent C, Blackwell L, et al. Aspirin in the primary and secondary prevention of vascular disease: collaborative meta-analysis of individual participant data from randomised trials. Lancet. 2009;373(9678):1849–1860. doi:10.1016/S0140-6736(09)60503-1[↩]
- CAPRIE Steering Committee. A randomised, blinded, trial of clopidogrel versus aspirin in patients at risk of ischaemic events (CAPRIE). CAPRIE Steering Committee. Lancet. 1996;348(9038):1329–1339. doi:10.1016/s0140-6736(96)09457-3[↩]
- Mauri L, Kereiakes DJ, Yeh RW, et al. Twelve or 30 months of dual antiplatelet therapy after drug-eluting stents. N Engl J Med. 2014;371(23):2155‐2166. doi:10.1056/NEJMoa1409312[↩]
- Yeh RW, Kereiakes DJ, Steg PG, et al. Benefits and Risks of Extended Duration Dual Antiplatelet Therapy After PCI in Patients With and Without Acute Myocardial Infarction. J Am Coll Cardiol. 2015;65(20):2211‐2221. doi:10.1016/j.jacc.2015.03.003[↩]
- Garratt KN, Weaver WD, Jenkins RG, et al. Prasugrel plus aspirin beyond 12 months is associated with improved outcomes after TAXUS Liberté paclitaxel-eluting coronary stent placement. Circulation. 2015;131(1):62‐73. doi:10.1161/CIRCULATIONAHA.114.013570[↩]
- Kirchhof P, Benussi S, Kotecha D, et al. 2016 ESC Guidelines for the management of atrial fibrillation developed in collaboration with EACTS. Eur J Cardiothorac Surg. 2016;50(5):e1‐e88. doi:10.1093/ejcts/ezw313[↩]
- Lip GYH, Collet JP, Haude M, et al. 2018 Joint European consensus document on the management of antithrombotic therapy in atrial fibrillation patients presenting with acute coronary syndrome and/or undergoing percutaneous cardiovascular interventions: a joint consensus document of the European Heart Rhythm Association (EHRA), European Society of Cardiology Working Group on Thrombosis, European Association of Percutaneous Cardiovascular Interventions (EAPCI), and European Association of Acute Cardiac Care (ACCA) endorsed by the Heart Rhythm Society (HRS), Asia-Pacific Heart Rhythm Society (APHRS), Latin America Heart Rhythm Society (LAHRS), and Cardiac Arrhythmia Society of Southern Africa (CASSA). Europace. 2019;21(2):192‐193. doi:10.1093/europace/euy174[↩]
- Mach F, Baigent C, Catapano AL, et al. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J. 2020;41(1):111‐188. doi:10.1093/eurheartj/ehz455[↩][↩][↩]

