Tre sidor om NSTE-ACS följer patienten från 1. akutbehandlingen till 2. HIA och slutligen till 3. kardiologmottagningen:
Sidoinnehåll
Att tänka på, på HIA
Övervak
- Övervak: Arytmiövervak (och ischemiövervak om tillgängligt) i minst 24 timmar eller till PCI. Därefter kan arytmiövervak kopplas bort hos lågriskpatienter (=patienter utan något av kriterierna nedan), ytterligare arytmiövervak i 24 timmar ska övervägas: 1
- Arytmiövervak mer än 24h hos patienter med högre risk (minst ett av kriterierna nedan):
- hemodynamisk instabilitet
- allvarlig arytmi vid insjuknande
- LVEF <40 %
- misslyckad reperfusion
- andra kritiska kranskärls-stenoser som ännu inte är åtgärdade
- PCI-relaterad komplikation
- GRACE-score >140
- Arytmiövervak mer än 24h hos patienter med högre risk (minst ett av kriterierna nedan):
Läkemedel
Läkemedelsbehandling: Se läkemedelsbehandling efter NSTE-ACS på sidan Långtidsbehandling efter NSTE-ACS/läkemedel.
I korthet:
- Antitrombotisk behandling:
- ASA: efter ett akut koronart syndrom har nästan alla patienter en livslång indikation för ASA (Acetylsalicylsyra, Trombyl) 75 mg 1×1.2 3 Undantag kan finnas hos patienter som behandlas med oral antikoagulation. Trombyl-allergi är mycket sällan en anledning att avstå behandling med ASA (se här).
- P2Y12-hämmare/DAPT. Läs genomgången om DAPT på sidan Långtidsbehandling efter NSTE-ACS/läkemedel. Kort sammanfattat:
- Innan angio: sätt INTE in P2Y12-hämmaren innan patienten är koronarangiograferad (om inte din lokala rutin kräver det).
- Efter angio: glöm aldrig sätta in DAPT (ASA+P2Y12-hämmare) om patienten har genomgått PCI. Dubbelkolla på morgonronden efter PCI.
- Parenteral antikoagulation ges till alla patienter när diagnosen ställs (ESC NSTE-ACS 2020 klass IA indikation)
- Undantag för patienter som står på OAK
- Parenteral antikoagulation avslutas vanligtvis direkt efter PCI (om inte annan indikation indicerar fortsatt antikoagulation)
- Fondaparinux (Arixtra) 2,5 mg s.c. ges till patienter som läggs in med diagnosen NSTE-ACS som inte planeras för akut (inom 2h) angiografi. Första dosen ska ges direkt, vänta inte. Arixtra sätts ut direkt efter angio/PCI (om inte det finns en annan indikation för fortsatt antikoagulation)
- Kontraindikation njursvikt med GFR <20 ml/min.
- Heparin 5000 E i.v. ges endast till patienter som planeras för akut angio (inom 2h, instabil patient)
- Undantag: vänta med Heparin hos patient med oral antikoagulation (ges på PCI-lab vid beslut för PCI)
- Fondaparinux (Arixtra) 2,5 mg s.c. ges till patienter som läggs in med diagnosen NSTE-ACS som inte planeras för akut (inom 2h) angiografi. Första dosen ska ges direkt, vänta inte. Arixtra sätts ut direkt efter angio/PCI (om inte det finns en annan indikation för fortsatt antikoagulation)
- Oral antikoagulation: patienter som sedan innan är behandlade med oral antikoagulation: 1
- Fortsätt behandlingen med NOAK eller Waran (om indikationen fortfarande är aktuell ). Kontrollera PK vid Waranbehandling. Avstå Fondaparinux eller annan parenteral antikogulation på akuten eller HIA (Heparin ges på PCI-lab vid beslut för PCI)
- Nitrater: läs om användning av nitrater vid angina eller hjärtsvikt i akutfasen på sidan Akutfas NSTE-ACS/Läkemedel
- Betablockerare:
- Akutfas:
- Läs om användning av betablockerare vid angina i akutfasen på sidan Akutfas NSTE-ACS/Läkemedel
- Kronisk betablockerare-behandling ska fortsättas (men inte om patienten är akut sviktande i Killip III/IV) 4
- Långtidsbehandling: klass I indikation vid LVEF <40 %, Klass IIa indikation för alla patienter efter myokardinfarkt. Se Långtidsbehandling/betablockerare
- Akutfas:
- ACE-hämmare: indicerat vid LVEF <40 %, diabetes eller kronisk njursvikt. Se Långtidsbehandling/ACE-hämmare
UCG
- UCG ska göras inneliggande på alla inlagda NSTE-ACS patienter.
- Ett UCG ska göras av flera skäl:
- Riskvärdering och utredning vid säkerställd diagnos NSTE-ACS.
- LVEF viktig parameter för riskbedöming och läkemedelsbehandling (LVEF <40 %: klass I indikation för ACE-hämmare och betablockerare, se här)
- Utesluta infarkomplikationer (akut mitralisinsufficiens, VSD, kammartromb)
- Del av den kliniska utredningen om NSTE-ACS diagnosen är osäker, då i syfte att även utreda differentialdiagnoser (aortadissektion, aortaklaffstenos=aortastenos, perikardit/perikardvätska, HOCM, lungemboli, mitralklaffs-prolaps)
- Riskvärdering och utredning vid säkerställd diagnos NSTE-ACS.
- Timing:
- stabila patienter med sannolik diagnos NSTE-ACS: UCG innan angio (viktig info till PCI-operatören: LVEF (risk vid PCI beror på LVEF, låg LVEF är ett argument pro CABG), samtidig klaffsjukdom bör vara känd inför beslutet PCI vs CABG)
- instabila patienter (akut svikt, hypotension/chock, hjärtstopp): UCG omedelbart (mekanisk komplikation såsom akut mitralisinsufficiens/VSD/ kammarruptur? Andra differentialdiagnoser än NSTE-ACS) (ESC IB) 5
- Ett UCG ska göras av flera skäl:
Blodprover
- Kolesterolstatus (ok om inte fastande)
- Ta elstatus minst dag 1-3 efter PCI hos patient med njursvikt (kontrast ges vid PCI) och hos diabetespatienter som behandlades med Metformin eller SGLT2-hämmare (Dapagliflozin, Empagliflozin) innan PCI
- Hb dag 1 efter PCI vid ljumskstick
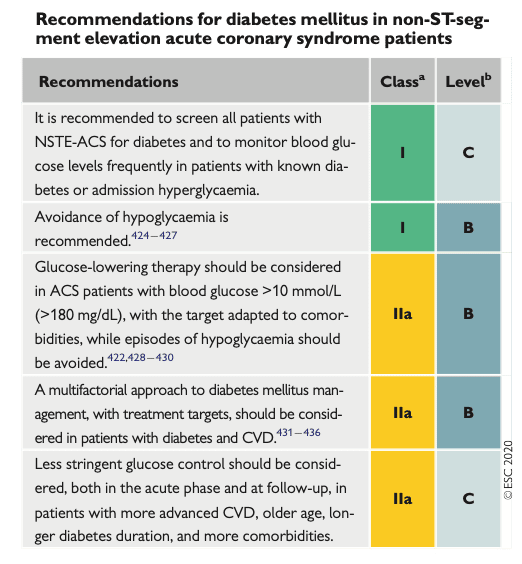
- Glukos på alla patienter
- Hyperglykemi kan förekomma i AKS-akutfasen. Vid hyperglykemi och tidigare okänd diabetes ska därför diagnosen bekräftas efter hemgång. 1
- Hantering av hyperglykemi:
Revaskularisering NSTE-ACS
Indikation koronarangiografi

Akut koronarangiografi (inom 2h)
Patienter som uppfyller minst en av “very high risk” kriterier ska angiograferas inom 2 timmar, dvs lika akut som en STEMI (ESC IB rekommendation). 5 Detta kallas för “Immediate invasive strategy.“5
Very high risk kriterier (se även flowchart ovan): 6
- Hemodynamisk instabilitet eller Kardiogen chock
- Ihållande/återkommande bröstsmärtor trots läkemedelsbehandling (här menas nitro och ibland betablockerare, inte morfin! Se här)
- Livshotande arytmier på sjukhuset
- Mekaniska infarkt-komplikationer (hjärttamponad, VSD, akut mitralisinsufficiens)
- Akut hjärtsvikt som antas vara orsakad av NSTE-ACS
- Återkommande dynamiska förändringar i ST-segmentet eller T-vågor, särskilt intermittent ST-segmentelevation
Inneliggande koronarangiografi
Patienter som uppfyller minst en av “high risk” kriterier ska angiograferas inneliggande (ESC IA) 57 Detta kallas för “invasive strategy.“5 Att genomföra koronarangiografi inom 24 timmar bör övervägas. (ESC IIaA, 2023 nedgraderat från tidigare klass I rekommendation) 5
High risk kriterier (se även flowchart ovan):
- NSTEMI-diagnos ställd (se Troponin rule-in/rule out algoritm)
- GRACE-score >140
- Övergående ST-höjning
- Dynamiska ST/T-förändringar i flera angränsande avledningar (symptomatiska eller asymptomatiska) (se EKG vid STEMI/NSTE-ACS)
Den tidigare rekommendationen att utföra angiografi på alla patienter med NSTEMI inom 1 dygn har således nedgraderats.
Selektiv invasiv strategi
Patienter utan återkommande symptom och utan high risk/very hight risk kriterier har en låg risk för akuta ischemiska händelser. Dessa patienter ska därför handläggas enligt riktlinjer för kronisk koronart syndrom (CCS, stabil angina) (ESC IA) 57 Se sida Revaskularisering CCS. I praktiken betyder det att dessa patienter har en angio-indikation endast vid kvarstående angina trots läkemedelsbehandling (se läkemedelsbehandling CCS) eller efter positivt non-invasivt test (se utredning CCS).
Patienter kan alltså antigen skickas hem med planerat stresstest eller CCTA (koronart CT), eller blir inlagda på sjukhuset för stress-testet/CCTA. Kom ihåg att dessa patienter har, oberoende av koronarangiografi-indikationen, en indikation för läkemedelsbehandling, inklusive DAPT (se Långtidsbehandling efter NSTE-ACS/Läkemedel) (om inte CCTA helt uteslutar koronarsjukdom).
Konservativ behandling
“Konservativ behandling” sammanfattar 3 olika patientgrupper:
- Patienter som bedöms vara olämpliga kandidater för koronarangiografi
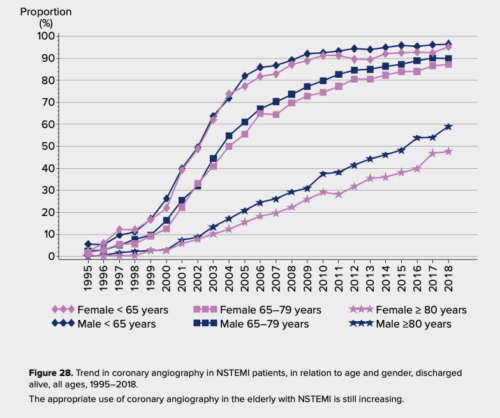
- För 20 år sedan behandlades >90 % av alla NSTEMI-patienter konservativt, idag är det tvärtom: >90 % av alla NSTEMI-patienter <80 år koronarangiograferas (för patienter >80 år är det ca 50%), se bild nedan. Detta har ett samband med den betydande minskningen av infarktmortalitet som skett genom åren. Beslutet att inte angiografera patienter med NSTEMI (obs: NSTEMI inte samma som NSTE-ACS) bör idag fattas individuellt efter riskavvägning för den enskilda patienten. En anledning att avstå koronarangiografi kan vara kort förväntad överlevnad på grund av multisjuklighet eller frailty. Hög ålder i sig borde idag inte vara en anledning att avstå invasiv utredning och behandling. 1
- Patienter som angiograferas men som, efter koronarangiografi, bedöms vara anatomiskt olämpliga för revaskularisering
- Dessa patienter har en mycket hög risk för framtida ischemiska events. 1
- Patienter utan signifikanta kranskärlsstenoser (utredd med noninvasivt test eller invasiv koronarangiografi)
- (sidan om MINOCA planeras, ej klart)
PCI vid NSTE-ACS
Användning av arteria radialis (istället för a femoralis) är associerad med mindre blödningskomplikationer och har idag en ECS 2020 klass IA indikation.
PCI vs CABG:
Det finns inga RCT som jämför PCI vs CABG specifikt hos NSTE-ACS patienter. För beslutet gällande PCI eller CABG hos stabila NSTE-ACS patienter används därför idag samma kriterier som vid stabil kranskärlssjukdom, se ESC/EACTS Guidelines on Myocardial Revascularization 2018. Hos patienter med komplex kranskärlsanatomi rekommenderas användning av SYNTAX Score. Använding av STS-score rekommenderas för uppskattning av mortalitet (in-hospital, 30-dagars) och morbiditet efter CABG hos högrisk-patienter.
Kriterier som talar för CABG:
- Diabetes
- Nedsatt systolisk vänsterkammarfunktion LVEF <40 %
- Kontraindikationer för DAPT
- Återkommande instent-restenos i DES
- Komplex kranskärlssjukdom som sannolikt inte kan komplett revaskulariseras med PCI
- Indikation för annan hjärtkirurgi (tex. klaffsjukdom)
Kriterier som talar för PCI:
- Betydande komorbiditet
- Förvantad kortare överlevandstid
- Hög ålder, frailty
- Porslins-aorta (kraftigt förkalkad aorta)
- Tidigare strålbehandling mot torax
- Otillräckligt graftmaterial (t.ex åderbråck på benen)
Läkemedel på PCI-lab
- Trombocythämning:
- Om PCI genomförs ska laddningsdos P2Y12-hämmare ges. Se detaljer på nästa sida, Långtidsbehandling efter NSTE-ACS/DAPT
- Parenteral antikoagulation: 1
- patienter som står på OAK:
- alla patienter med oral antikoagulation ska behandlas med parenteral antikoagulation under PCI, oberoende av när sista NOAK tablett togs
- i första hand Heparin (låg dos: 60U/kg)
- alternativt Enoxaparin 0.5 mg/kg
- undantag: Waranbehandling med INR>2,5
- parenteral antikoaguation behövs inte för enbart koronarangiografi (det vill säga utan efterföljande PCI)
- OAK ska helst fortsättas under sjukhusinläggningen och angio/PCI (men pausas inför CABG)
- alla patienter med oral antikoagulation ska behandlas med parenteral antikoagulation under PCI, oberoende av när sista NOAK tablett togs
- patienter som står på OAK:
- Lipidbehandling: Förbehandling med en högdos statin (40 mg Rosuvastatin eller 40-80 mg Atorvastatin) (initierad behandling ett par dagar innan PCI eller laddningsdos ett par timmar innan PCI) hos NSTE-ACS patienter som genomgår PCI har i en metaanalys (2011) 8 visat kliniskt signifikant minsknig av periprocedurella infarkter och 30-dagars MACE. ESC ger en “should be considered” indikation för förbehandling eller laddning med en högdos statin innan PCI (ESC IIaB) 9
Hantering av komplikationer
I samband med NSTEMi kan samma komplikationer förekomma som vid STEMI: akut hjärtsvikt, hypotension/kardiogen chock, förmaksflimmer, ventrikulära takykardier, bradykardier, och annat.
Se avsnitt STEMI/hantering av komplikationer.
Nästa sida: Långtidsbehandling NSTE-ACS
Hjärtinfarkt utan ST-höjning, instabil angina: långtidsbehandling
Litteratur
2023 ESC Guidelines for the management of acute coronary syndromes 5
Last Updated on January 5, 2024 by Christian Dworeck
- Ny sida om isoprenalin - February 16, 2023
- Ny sida: ST-handledning - December 27, 2022
- Nytt EKG-exempel på sidan esofagus-EKG - November 5, 2022
- Collet JP, Thiele H, Barbato E, et al. 2020 ESC Guidelines for the management of acute coronary syndromes in patients presenting without persistent ST-segment elevation [published online ahead of print, 2020 Aug 29]. Eur Heart J. 2020;ehaa575. doi:10.1093/eurheartj/ehaa575[↩][↩][↩][↩][↩][↩]
- CURRENT-OASIS 7 Investigators, Mehta SR, Bassand JP, et al. Dose comparisons of clopidogrel and aspirin in acute coronary syndromes [published correction appears in N Engl J Med. 2010 Oct 14;363(16):1585]. N Engl J Med. 2010;363(10):930–942. doi:10.1056/NEJMoa0909475[↩]
- Antithrombotic Trialists’ (ATT) Collaboration, Baigent C, Blackwell L, et al. Aspirin in the primary and secondary prevention of vascular disease: collaborative meta-analysis of individual participant data from randomised trials. Lancet. 2009;373(9678):1849–1860. doi:10.1016/S0140-6736(09)60503-1[↩]
- ESC Guideline NSTE-ACS 2002, supplementary data [↩]
- Byrne RA et al; ESC Scientific Document Group. 2023 ESC Guidelines for the management of acute coronary syndromes. Eur Heart J. 2023 Oct 12;44(38):3720-3826. doi: 10.1093/eurheartj/ehad191. PMID: 37622654.[↩][↩][↩][↩][↩][↩][↩][↩][↩]
- recomendation table 4 in: Byrne RA et al; ESC Scientific Document Group. 2023 ESC Guidelines for the management of acute coronary syndromes. Eur Heart J. 2023 Oct 12;44(38):3720-3826. doi: 10.1093/eurheartj/ehad191. PMID: 37622654.[↩]
- fig 8 in: Byrne RA et al; ESC Scientific Document Group. 2023 ESC Guidelines for the management of acute coronary syndromes. Eur Heart J. 2023 Oct 12;44(38):3720-3826. doi: 10.1093/eurheartj/ehad191. PMID: 37622654.[↩][↩]
- Patti G, Cannon CP, Murphy SA, Mega S, Pasceri V, Briguori C, Colombo A, Yun KH, Jeong MH, Kim JS, Choi D, Bozbas H, Kinoshita M, Fukuda K, Jia XW, Hara H, Cay S, Di Sciascio G. Clinical benefit of statin pretreatment in patients undergoing percutaneous coronary intervention: a collaborative patient-level meta-analysis of 13 randomized studies. Circulation. 2011 Apr 19;123(15):1622-32. doi: 10.1161/CIRCULATIONAHA.110.002451. Epub 2011 Apr 4. PMID: 21464051.[↩]
- Avsnitt 9.5.2 in: Mach F, Baigent C, Catapano AL, Koskinas KC, Casula M, Badimon L, Chapman MJ, De Backer GG, Delgado V, Ference BA, Graham IM, Halliday A, Landmesser U, Mihaylova B, Pedersen TR, Riccardi G, Richter DJ, Sabatine MS, Taskinen MR, Tokgozoglu L, Wiklund O; ESC Scientific Document Group. 2019 ESC/EAS Guidelines for the management of dyslipidaemias: lipid modification to reduce cardiovascular risk. Eur Heart J. 2020 Jan 1;41(1):111-188. doi: 10.1093/eurheartj/ehz455. PMID: 31504418.[↩]

